Dra. Claudia Passig
Neuróloga Adultos
Queremos que nuestros pacientes sepan más de su enfermedad. Entender y conocer de su epilepsia los hace estar más preparados y ser más proactivos en su tratamiento.
En varios artículos previos hemos reforzado la idea de que crisis y epilepsia no son sinónimos, al igual que una crisis tampoco es sinónimo de convulsión. Las crisis son el resultado de una descarga electrica anormal en el cerebro, producida por cualquier fenomeno que irrite o lo moleste (un traumatismo, una infección, una alteración metabólica etc). Una persona diabética que hace una crisis por hipoglicemia, no tiene epilepsia.
Epilepsia significa tener más de una crisis no provocada por algún factor externo. Por otro lado, las convulsiones son crisis que involucran áreas del cerebro que controlan los movimientos. Pero si la crisis se origina de áreas que controlan la visión, o el lenguaje o la sensibilidad o la memoria, sus manifestaciones serán acorde al sitio de origen de la descarga eléctrica.
Clasificar para entender mejor:
El doctor Gastaut (1915-1995), neurólogo y epileptólogo francés, fue el primero en diseñar y plantear una clasificación de las crisis epilépticas. Con una base eminentemente clínica, separó las crisis parciales (originadas en una parte del cerebro) de la generalizadas (originadas en todo el cerebro).
Posteriormente se han realizado diversas clasificaciones, las que han ido cambiando a medida que la ciencia y la medicina avanzan. Actualmente se plantea que el cerebro funciona por redes de neuronas: las células del cerebro se interconectan para divesas funciones.
1) Clasificación por forma de inicio:
• Generalizadas: se originan en un punto del cerebro, pero se propagan muy rápidamente por la red neuronal, distribuyéndose a ambos hemisferios cerebrales.
• Motoras: ejemplo convulsión
• No motoras: ejemplo ausencias
• Focales: se encuentran limitadas a un hemisferio cerebral
• Con o sin preservación de conciencia
• Motoras o no motoras
Ejemplo de una crisis motora y sin preservacion de conciencia: paciente se desconecta y realiza diversos movimientos automáticos con las manos o la boca, etc.
Ejemplo de una crisis no motora y con preservación de conciencia sería un “jamais vu” (sensación de no conocer un lugar conocido).
2) Clasificación según etiología o causa:
No es suficiente con reconocer el tipo de crisis y el tipo de epilepsia. Intentar definir su causa es igual de importante, sobre todo para un adecuado tratamiento.
• Estructurales: Se observan lesiones anatómicas en la neuroimagen (scaner o resonancia) que pueden ser genéticas o adquiridas (un infarto cerebral, por ejemplo).
• Genéticas: La epilepsia es el efecto directo de una alteración genética y las crisis son el síntoma central de la enfermedad.
• Infecciosas: es la causa más común de epilepsia a nivel mundial. (meningitis, VIH, neurocisticercosis, etc)
• Metabólicas: La epilepsia puede aparecer como una característica central de algunas alteraciones metabólicas, que son enfermedades en que acumulan o no se producen moléculas a nivel cerebral, como por ejemplo de los aminoácidos que son la base de las proteínas.
• Inmunes: Ocurre como resultado de una alteración autoinmune que afecta el sistema nervioso central, vale decir el orga-
nismo se ataca así mismo.
• Desconocidas: En muchos pacientes, a pesar de los avances en materia diagnóstica, aun no se puede llegar a definir la causa de la epilepsia.
3) Síndromes Epilépticos:
Se habla de síndrome epiléptico cuando existe una epilepsia con un conjunto de síntomas (lo que siente el paciente) y signos (lo que se ve al examen físico) o en las crisis característicos, tales como la edad de aparición de las crisis, tipo de crisis, hallazgos en el EEG, en la neuroradiología, respuesta al tratamiento y pronóstico a largo plazo. Ejemplos:
1.- Epilepsia centro temporal de la infancia:
Edad: Entre los 3-13 años de edad con un máximo entre los 5-10 años de vida.
Frecuencia: Alrededor de un 15% de las epilepsias del niño.
Clínica: Crisis motoras de un lado del rostro y lengua. Suelen presentarse 1-2 horas después de iniciado el sueño o momentos antes de despertar. A veces las crisis se generalizan y pueden confundirse con crisis tónico-clónicas del sueño. El examen neurológico es normal. Puede haber mayor prevalencia de problemas de aprendizaje escolar. Mejoran con la adolescencia.
EEG: típico tiene descargas epilépticas en las regiones centrotemporales del cerebro.
Genética: Alrededor de un 40% de los casos tienen historia familiar de epilepsia.
2.- Epilepsia ausencia de la niñez:
Edad: Entre los 3-11 años de edad con una mayor frecuencia relativa a los 5-6 años.
Frecuencia: Un 5-10% de las epilepsias en el niño.
Clínica: Episodios de desconexión de 5-15 segundos con interrupción de la actividad en curso, mirada fija y a veces leve parpadeo o algunos automatismos de chupeteo o movimientos como de abrocharse. Son de comienzo y final súbito; existe amnesia del evento (no recuerdan). Se repiten muchas veces al día. El examen neurológico es normal. Es de excelente pronóstico.
EEG: puede mostrar crisis o descargas epiléptiformes genera-lizadas de espiga onda lenta a 3 hertz por segundo.
Genética: Hay antecedentes familiares de epilepsia hasta en un 40% de los casos
3.- Epilepsia mioclónica juvenil
Edad: Se presenta alrededor del inicio de la pubertad.
Frecuencia: Aproximadamente 7% de los casos de epilepsia.
Clínica: Las crisis son matinales con sacudidas mioclónicas del despertar (como saltitos o temblores), que típicamente provocan caída de objetos de las manos (taza, cepillo dental). Es como un golpe de corriente único. Se asocian crisis tónico-clónicas gene-
ralizadas (convulsiones) particularmente cuando hay privación de sueño. Pueden existir también ausencias en algunos casos y crisis fotosensibles como las provocadas por algunos videojuegos o luces estroboscópicas. Examen fisico es normal. Responde muy bien al tratamiento farmacologico, pero tiene gran tendencia a la recaída al suspenderlos, por lo que el tratamiento puede ser por tiempo prolongado. Además aumenta el riesgo de recaídas con la privación de sueño y el alcohol.
EEG: Tiene descargas generalizadas de punta y polipunta ondas lenta visibles con mayor facilidad durante el sueño.
Existe un elevado porcentaje de casos con antecedentes familiares de epilepsia.
4.- Síndrome de West
Edad: Lactantes entre 3 y 18 meses de edad con un máximo alrededor de los 6 meses de vida.
Frecuencia: Infrecuente, pero severo.
Clínica: Las crisis consisten en espasmos con flexión de la cabeza y un movimiento de abrazo que a veces asocia llanto, dura 1-2 segundos y se repite varias veces en salvas. Se observa especialmente al quedarse dormido o al despertar. Su pronóstico es malo porque afecta el desarrollo psicomotor y por la posibilidad de continuar después como otra epilepsia o transformarse en un síndrome de Lennox Gastaut. Por ello su diagnóstico y tratamiento deben realizarse rapidamente. Su tratamiento más eficaz es con la farmacoterapia hormonal con la hormona adrenocórticotropa (ACTH), o un fármaco llamado vigabatrina.
EEG: patrón eléctrico muy anormal llamado Hipsarritmia.
El Sindrome de West tiene múltiples causas, por lo cual debe realizarse un buen estudio con exámenes de sangre, genéticos y/o resonancia magnética cerebral.
5.- Síndrome de Lennox Gastaut
Edad: Las crisis se inician entre los 2-3 años de edad
Frecuencia: Infrecuente, pero severo.
Clínica: Crisis de tipo múltiple: ausencias atípicas, crisis tónicas, crisis tónico-clónicas, crisis atónicas (caídas al suelo), crisis mioclónicas y estados de mal epiléptico. Las crisis son de muy difícil control y las crisis atónicas puedes producir traumatismos faciales o de cráneo por caídas súbitas al suelo, por lo que los niños afectados suelen usar un casco protector. Constituyen el síndrome epiléptico de más difícil control en el niño y se asocia a discapacidad cognitiva.
EEG: Patrón de espiga onda muy lenta.
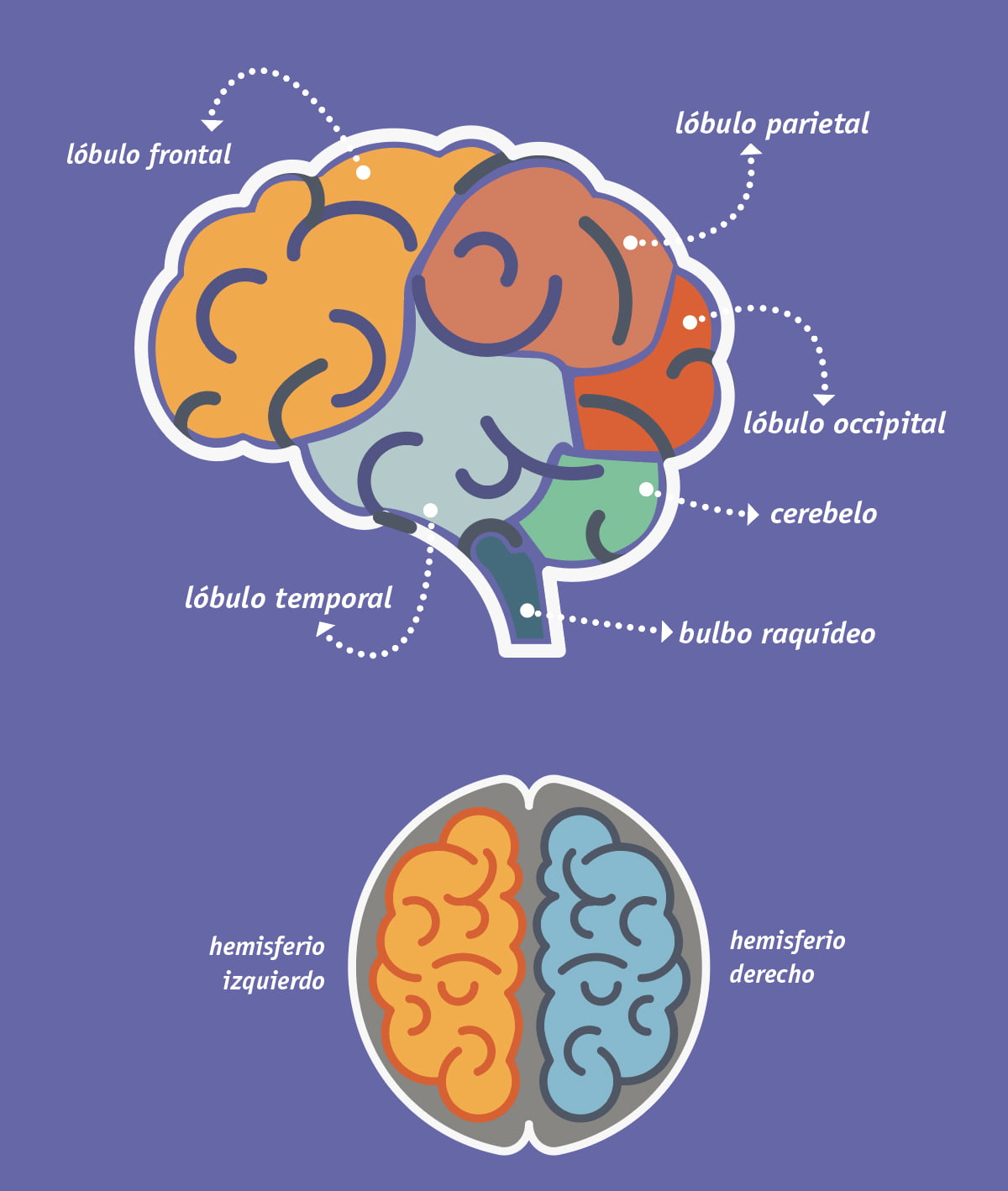
6.- Epilepsia del lóbulo temporal
Edad: Adulto
Frecuencia: Constituye la epilepsia focal más frecuente.
Clínica: Crisis focales con molestia abdominal, sensaciones de temor, despersonalización u otras difíciles de describir por los pacientes. Luego se desconectan y aparecen automatismos que consisten en movimientos sin un propósito: de boca, lengua, mano, marcha y la posibilidad de generalización secundaria con la aparición de una crisis tónico-clónica. Este tipo de crisis suele ser de difícil control con los fármacos. Sólo un 30% responde y muchas veces requiere cirugía.
EEG: Puede mostrar lentitud focal temporal y presencia de espigas en la misma región.
7.- Epilepsia del lóbulo frontal
Esta zona del cerebro es muy grande y con muchas conexiones por lo que las manifestaciones clínicas son muy variadas y a veces rápidamente pueden presentar generalización secundaria. Las crisis frontales pueden ser nocturnas con conductas extrañas, crisis focales, crisis con giro de la cabeza u ojos, automatismos bilaterales complejos, detención del habla, etc. Las crisis frontales frecuentemente pueden ser confundidas con trastornos del sueño o crisis de origen psicógeno.
EEG: puede ser normal, inespecífico o incluso mostrar sólo hallazgos generalizados, lo cual hace más difícil el diagnóstico localizatorio de las crisis originadas en el lóbulo frontal.